Diagnóstico y tratamiento de un enterocele
Un enterocele es esencialmente una hernia vaginal en la que el saco peritoneal que contiene una porción del intestino delgado se extiende en el espacio rectovaginal entre la superficie posterior de la vagina y la superficie anterior del recto (Fig. 8). La tabla I muestra un sistema comúnmente utilizado para clasificar cada sitio de relajación pélvica. Después de realizar una histerectomía, ocasionalmente puede encontrarse un enterocele en la parte anterior entre la pared posterior de la vejiga y la pared anterior de la vagina.
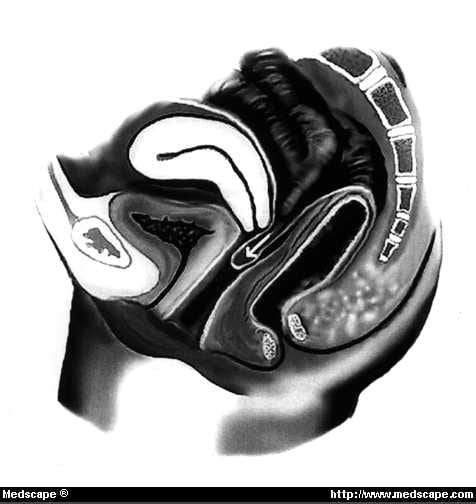
Figura 8. Esquema del enterocele.
Los enteroceles se han clasificado en 4 categorías basadas en el mecanismo de adquisición: congénitos, iatrogénicos, de tracción y de pulsión. Los enteroceles congénitos son extremadamente raros y ocurren cuando la fusión incompleta del tabique rectovaginal deja un cul-de-sac abierto. Los enteroceles iatrogénicos suelen producirse tras procedimientos que alteran el eje vaginal, como los utilizados para el tratamiento de la incontinencia urinaria de esfuerzo (por ejemplo, un procedimiento de Burch o una suspensión del cuello de la vejiga con agujas). El mecanismo probable de un enterocele iatrogénico es una rotación anterior y vertical del eje vaginal que permite que el fondo de saco normalmente cerrado se abra y quede desprotegido. La incidencia del enterocele iatrogénico puede alcanzar el 26% tras procedimientos de incontinencia. Sin embargo, muchos estudios no indican si una histerectomía realizada previamente puede haber dado lugar a un pequeño enterocele que se agravó posteriormente por la rotación anterior del eje vaginal. El enterocele iatrogénico también puede ser una complicación de una histerectomía previa en la que se ha producido una obliteración inadecuada del fondo de saco. No se ha informado de la incidencia de enterocele que requiere tratamiento después de una histerectomía vaginal en una serie prospectiva moderna; sin embargo, en una serie prospectiva de 1958, Hawksworth y Roux informaron de una incidencia del 6,3% a 1 año.
Los enteroceles por tracción son relativamente comunes y suelen encontrarse junto con el prolapso uterino, el cistocele y el rectocele. El tratamiento preferido es la histerectomía vaginal con la reparación simultánea del enterocele, el cistocele y el rectocele. Por último, un enterocele por pulsión puede ser secundario a condiciones que causan una presión intraabdominal crónicamente elevada, como la tos crónica o el esfuerzo físico intenso. Estos enteroceles pueden ser lo suficientemente graves como para requerir la suspensión de la cúpula vaginal.
Diagnóstico del enterocele
Los enteroceles no suelen ser sintomáticos hasta que se hacen tan grandes que descienden hasta el nivel del himen. También puede producirse una sensación de tirón o un dolor lumbar agravado por la permanencia prolongada en pie, que puede deberse a la tracción de un ovario, una trompa de Falopio o el mesenterio del intestino delgado dentro del enterocele. La sensación de tracción o el dolor lumbar que mejora cuando la paciente se tumba sugieren que el prolapso es el origen del dolor.
Si los síntomas son atípicos o desproporcionados con respecto al tamaño del enterocele, se puede colocar un pesario para determinar si las quejas de la paciente están realmente relacionadas con el prolapso en sí. Si se coloca un pesario y el dolor remite o disminuye significativamente, se puede suponer que el dolor es secundario al prolapso y que la intervención quirúrgica corregiría efectivamente el problema. También se puede colocar un pesario en una paciente que desee una terapia conservadora. Deben realizarse exámenes vaginales periódicos para documentar la progresión del prolapso, y el tratamiento quirúrgico puede instituirse cuando los síntomas lo justifiquen. En la paciente mayor hay pocas razones para tratar un enterocele pequeño y mínimamente sintomático con la idea de que pueda progresar, ya que pueden producirse complicaciones iatrogénicas de dispareunia, incontinencia de esfuerzo o daños en las estructuras locales.
Ciertos hallazgos objetivos, sin embargo, indican cuándo la cirugía es la mejor opción. Uno de estos hallazgos son las úlceras de la mucosa vaginal intratables. Las úlceras mucosas sospechosas deben someterse a una biopsia para detectar un posible carcinoma. Aunque estas úlceras pueden tratarse con estrógenos tópicos, el alivio rara vez es completo. Otra afección grave que requiere tratamiento es la obstrucción ureteral debida a un prolapso grave. El diagnóstico suele hacerse con una pielografía intravenosa vertical (PIV) o una ecografía renal. En estos casos, la función renal puede perderse si la reparación no se lleva a cabo rápidamente.
La colocación de un stent ureteral es un procedimiento temporal razonable hasta que se pueda reparar el prolapso. La intervención quirúrgica también es necesaria cuando la obstrucción uretral o los grandes residuos posmiccionales persistentes, en presencia de un cistocele coexistente, provocan infecciones recurrentes del tracto urinario. Una preocupación rara pero seria en un paciente de edad avanzada con un enterocele muy grande y tejidos atróficos es la evisceración. Por último, hay que tener en cuenta que la edad extrema no es una contraindicación absoluta para la cirugía. A cualquier edad, la cirugía está indicada si la afección altera el estilo de vida y no puede tratarse de forma conservadora.
Para diagnosticar un enterocele, debe elevarse la pared vaginal anterior con la hoja inferior de un espéculo de Graves para exponer el ápice vaginal y la pared vaginal posterior. Un enterocele suele verse como una protuberancia vaginal cerca del ápice de la vagina, que luego sobresale distalmente, mientras que un rectocele suele ser una protuberancia aislada justo proximal al cuerpo perineal. Si, al examinar a la paciente en posición de litotomía, no está claro si existe un enterocele, haga que la paciente se ponga de pie con una pierna sobre un taburete corto y repita el examen físico. Coloque un dedo en el recto y otro en la vagina, y palpe si hay un engrosamiento o ensanchamiento del tabique rectovaginal mientras la paciente se inclina al máximo.
Manejo del enterocele
El tratamiento no quirúrgico suele reservarse para pacientes con síntomas mínimos, pacientes que desean tener más hijos en un futuro próximo o pacientes que serían candidatos quirúrgicos de alto riesgo. La opción no quirúrgica más importante para tratar los enteroceles es el uso de uno de los diversos pesarios disponibles. El tratamiento con un pesario requiere el conocimiento de una variedad de pesarios y pruebas persistentes hasta encontrar el correcto. Una vez identificado el pesario correcto, hay que enseñar a la paciente a quitárselo, limpiarlo y volverlo a colocar, de forma regular. Muchas pacientes de este grupo también tienen un gran hiato urogenital, y el pesario puede no permanecer en su sitio. Se puede realizar una perineorrafia y una reparación del rectocele distal con requisitos mínimos de anestesia y puede permitir que el pesario permanezca en su sitio.
Por el contrario, en algunas mujeres, el introito es tan pequeño que la paciente tiene dificultades para colocar y retirar un pesario. En nuestra experiencia, muchas pacientes de edad avanzada no son competentes en la inserción y el mantenimiento de un pesario y, por lo tanto, su satisfacción con este tratamiento es pobre. Además, pueden producirse complicaciones a largo plazo, como erosiones en la mucosa vaginal o en las estructuras adyacentes, si el pesario es demasiado grande, se coloca de forma inadecuada o no se retira durante largos periodos de tiempo. También se pueden realizar procedimientos quirúrgicos definitivos con menor morbilidad y mínimos requisitos de anestesia, como la colpocleisis, en pacientes adecuadas, es decir, aquellas que ya no desean tener relaciones sexuales.
Los objetivos de una reparación de enterocele son los mismos que para cualquier procedimiento de hernia: reducción del saco herniario y cierre del defecto. Un gran número de enteroceles se producen después de la histerectomía, normalmente cuando no se realizó la obliteración del cul-de-sac y la reaproximación vaginal de las estructuras de soporte. Una buena suspensión vaginal y la obliteración del fondo de saco son profilácticas y deberían prevenir la aparición posterior de un enterocele.
Una vez que se ha identificado un enterocele, los 4 principios de la reparación del enterocele, enumerados por Nichols y Randall, son (1) identificar el enterocele y la probable etiología mediante una cuidadosa evaluación preoperatoria; (2) movilizar u obliterar el saco del enterocele; (3) ocluir el saco con una ligadura de sutura lo más alta posible; y (4) cerrar el defecto de la hernia proporcionando soporte por debajo del saco de la hernia y restaurar el eje vaginal normal.
La reparación de un enterocele por vía abdominal rara vez es necesaria, a menos que se realice con otros procedimientos abdominales. Sin embargo, cuando es necesario, como durante una histerectomía abdominal o una sacrocolpopexia, el fondo de saco puede cerrarse de una de las dos maneras siguientes. Un enfoque de Halban implica la colocación de suturas permanentes de forma sagital continua justo por debajo del peritoneo, comenzando en la pared posterior de la vagina, procediendo al cul-de-sac y continuando hasta la pared anterior del recto (Fig. 9). Se trata esencialmente de un cierre vertical en forma de bolsa. Las suturas laterales deben estar aproximadamente 1cm medial a los uréteres, para minimizar la angulación. A menudo se prefiere un abordaje de Halban porque el curso de los uréteres se afecta mínimamente.
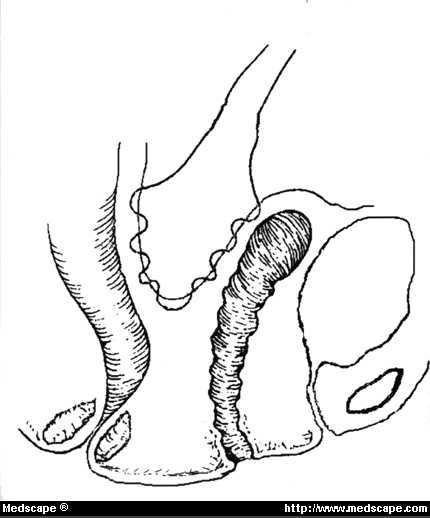
Figura 9. Vista sagital de la reparación del enterocele con Halban (cuerda de monedero vertical). Este tipo de cierre del cul-de-sac evita la formación de enterocele con un efecto mínimo sobre los uréteres.
Alternativamente, se puede utilizar una reparación de Moschcowitz para obliterar el cul-de-sac mediante la colocación de múltiples suturas horizontales de bolsa comenzando distalmente (en la profundidad del cul-de-sac) y procediendo proximalmente. Hay que tener cuidado para evitar la obstrucción de los uréteres (tirando de ellos en sentido medial) o la entrada en el recto. Para añadir fuerza al cierre, los restos de los ligamentos uterosacros deben coserse en la línea media, si pueden identificarse. Cuando un enterocele coexiste con un cistocele, un rectocele o un prolapso de la bóveda, se suele reparar primero el enterocele.
Para reparar un enterocele por vía vaginal, se abre la mucosa vaginal que recubre el enterocele y se diseca suavemente el saco del enterocele para liberarlo. La disección suele ser lenta y tediosa, especialmente en el lugar del manguito vaginal. Una vez que está lo suficientemente libre, el saco puede abrirse con cuidado y el contenido del intestino delgado puede volver a colocarse en el abdomen. El saco del enterocele abierto se cierra utilizando material de sutura permanente para realizar 2 suturas secuenciales de tipo purse-string. El saco redundante se reseca.
Desgraciadamente, hemos visto que la vejiga, el intestino delgado y el recto redundantes se identifican erróneamente como «el saco» y se abren posteriormente. En muchos casos, podemos disecar el saco completamente de la mucosa vaginal sin abrirlo. El saco herniario puede entonces reducirse de forma segura en el abdomen, y el defecto herniario puede cerrarse colocando 2 suturas en forma de bolsa, una encima de la otra, incorporando los restos uterosacros, la pared superficial de la vejiga y el recto juntos por debajo del saco (Fig. 10). Deben realizarse picados superficiales para asegurar que las suturas no entren en la luz de la vejiga o del recto. Si se obtiene una buena adquisición en los ligamentos uterosacros, estas suturas pueden utilizarse para ayudar a sostener el manguito vaginal si se desea. La cistoscopia debe realizarse tras la administración intravenosa de índigo carmín para asegurar la permeabilidad ureteral.
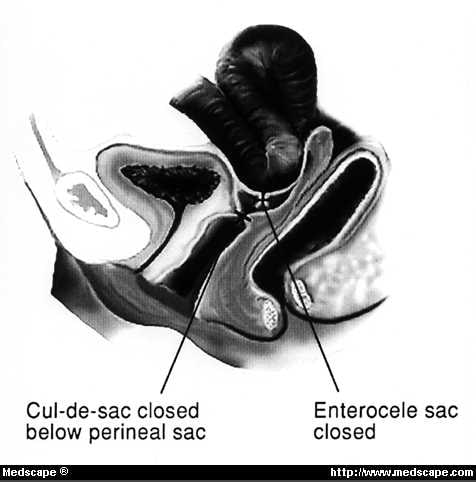
Figura 10. Tratamiento transvaginal del enterocele. El saco peritoneal es ligado y resecado con el defecto fascial cerrado por debajo.
Por último, se recorta el exceso de mucosa vaginal y se cierra con una sutura absorbible 2-0. Es importante no escorzar la vagina; de lo contrario, puede producirse dispareunia. Hay que tener en cuenta que la reparación del enterocele no corrige el prolapso de la cúpula vaginal. Esto requiere uno de los procedimientos diseñados específicamente para ese propósito.
Aunque la reparación del enterocele se realiza comúnmente, existen pocos estudios a largo plazo del procedimiento. Raz y asociados informaron de una tasa de curación del 82% en 49 pacientes que se sometieron a una reparación simple del enterocele y una tasa de curación del 96% n 25 pacientes con prolapso de cúpula concurrente, con un seguimiento medio de 15 meses. Symmonds y sus colegas informaron de una tasa de curación del 89% en 160 pacientes con una técnica similar. Phaneuf informó de una tasa de curación del 90% en 91 pacientes en un estudio de 1953. En general, la tasa de recurrencia del enterocele parece ser de aproximadamente el 10% en la mayoría de las series.
Las complicaciones quirúrgicas mayores son poco frecuentes y consisten en lesión ureteral (1,4%), lesión vesical (1,4%), incarceración intestinal (1,4%) y, por último, las complicaciones postoperatorias muy raras de lesión del intestino delgado o rectal (0%) y evisceración (0%). Pueden producirse complicaciones sintomáticas como la dispareunia debido al escorzo vaginal o a un calibre vaginal inadecuado.
0 comentarios