Miniserie vascolare retinica
Seguite i link qui sotto per leggere le altre puntate di questa miniserie:
Parte 2: Leggere la vascolarizzazione retinica come un professionista
Parte 3: Imaging Motion: una revisione di OCT-A
Parte 4: Identificare e gestire i tumori vascolari retinici
La vascolarizzazione retinica: Un marcatore di malattie oculari, neurologiche e sistemiche
La retina è una struttura anatomica unica e affascinante. È l’unica parte del sistema nervoso centrale che possiamo osservare in modo non invasivo, insieme alle sue patologie retiniche, sistemiche e cerebrovascolari associate. Vista attraverso l’oftalmoscopia diretta, l’oftalmoscopia indiretta, l’oftalmoscopia biomicroscopica indiretta, la fotografia oculare, l’autofluorescenza del fundus, la tomografia a coerenza ottica (OCT), l’angiografia con fluoresceina o l’angiografia OCT, le osservazioni qualitative e quantitative della retina possono rivelare lo sviluppo, il peggioramento o l’imminente malattia retinica, sistemica, neurologica o cerebrovascolare.
Molti studi dimostrano le associazioni tra le malattie vascolari retiniche e cerebrali di nuova formazione e croniche. Cambiamenti osservabili nell’architettura vascolare retinica, come l’aumento del calibro della vena retinica (diminuzione del rapporto arteria-vena), tortuosità vascolare retinica, aumento della prominenza del riflesso arterioso retinico, intaccatura venosa, aspetto “rame” o “filo d’argento” così come la scoperta di colesterolo, calcio o emboli trombotici sono tutti associati a eventi cerebrovascolari concomitanti e futuri. Queste associazioni supportano l’uso della vascolarizzazione retinica come biomarcatore per scoprire, prevedere o monitorare i pazienti per potenziali morbosità e rischi vascolari retinici, sistemici, neurologici e cerebrali – in sostanza ampliando le responsabilità dell’optometrista.
Questa serie in quattro parti introduce alcuni dei concetti fondamentali della connessione neuro-retinica-sistemica, insieme ad alcuni fenomeni vascolari retinici normali e anormali. Ringrazio ogni gruppo di autori. Senza la loro competenza e disponibilità a partecipare, questa miniserie non sarebbe stata possibile. Spero che questa esperienza educativa diventi una risorsa utile per voi nella pratica clinica.
-Andrew S. Gurwood, OD, Clinical Editor, miniserie vascolare retinica
Quando si eseguono valutazioni del fundus, si può essere tentati di concentrarsi sulla retina e sul nervo ottico, trascurando lo stato dei vasi retinici. Tuttavia, le venule e le arteriole retiniche possono fornire informazioni diagnostiche vitali. L’occhio permette una visualizzazione diretta e non invasiva della microvasculatura del corpo (dando un’idea della salute vascolare generale del paziente). I vasi retinici dovrebbero essere studiati durante l’esame clinico. I cambiamenti nella forma, nel colore e nel calibro dei vasi possono rappresentare le manifestazioni oculari di molte condizioni sistemiche. Esaminare il rapporto calibro arteriolare-venulare può aiutare a diagnosticare le anomalie vascolari e la patologia associata. Un rapporto ridotto potrebbe indicare una dilatazione venulare retinica, un’attenuazione arteriolare o entrambe.
La fotografia di Fundus può aiutare a monitorare eventuali cambiamenti nella vascolarizzazione retinica e nella retinopatia. Utilizzandola, è possibile ottenere un confronto fianco a fianco della vascolarizzazione retinica in ogni occhio, un prezioso indicatore del peggioramento o della risoluzione della patologia.
Identificare la vascolarizzazione anomala, insieme alla comprensione delle cause fondamentali dei cambiamenti patologici, può essere fondamentale per identificare le condizioni sistemiche.
Qui ci occupiamo della fisiopatologia e delle condizioni comunemente associate che si verificano quando i pazienti presentano una vascolarizzazione anomala, come vene retiniche dilatate e tortuose; vene retiniche non tortuose dilatate; arterie retiniche dilatate; arterie retiniche tortuose; e arterie retiniche ristrette.
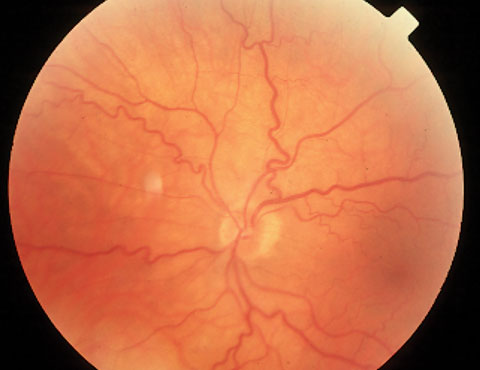
Vene retiniche dilatate e tortuose
L’occlusione vascolare è la seconda causa più comune di cecità dovuta a malattia retinica, dopo il diabete.1 Le venule retiniche si presentano tipicamente dilatate e tortuose prima e durante un evento occlusivo vascolare. La triade di Virchow – un termine usato per descrivere varie eziologie di trombosi – consiste in cambiamenti emodinamici (stasi del sangue), cambiamenti degenerativi e meccanici alla parete del vaso e ipercoagulabilità del sangue.1,2 Se si osservano venule retiniche dilatate e tortuose, considerare un’imminente occlusione delle vene retiniche. Questa condizione si verifica quando esiste una trombosi all’interno della circolazione venosa che causa un’ostruzione al deflusso nella retina. La trombosi causa un accumulo di pressione all’interno del sistema venoso e capillare e può potenzialmente causare la perdita di sangue o di liquido sieroso, o di entrambi, nella retina. La visione può essere persa se la perdita si verifica in o vicino alla macula, causando un edema secondario o un’ischemia attraverso la chiusura capillare. Le possibili eziologie includono: diabete, ipertensione, malattie cardiovascolari, sindromi da iperviscosità (anemia e stato di anticorpi antifosfolipidi), arteriosclerosi, malattia della carotide, malattia vascolare del collagene e coagulopatie (malattia falciforme).
Mentre i pazienti tipici che si presentano con un’occlusione della vena retinica centrale (CRVO) includono individui di mezza età con una forte storia sistemica di ipertensione, ipercolesterolemia o diabete, le presentazioni atipiche possono giustificare il rinvio per escludere malattie ipercoagulabili.1,2 Una donna di 25 anni che presenta una CRVO senza alcuna malattia vascolare nota garantirebbe una valutazione per fattori autoimmuni, discrasia ematica o disproteinemia. In primo luogo, escludere farmaci specifici che hanno il potenziale di causare occlusioni vascolari retiniche. Diuretici, contraccettivi orali e antipsicotici sono stati tutti collegati a occlusioni vascolari retiniche e dovrebbero essere considerati in questi casi.3
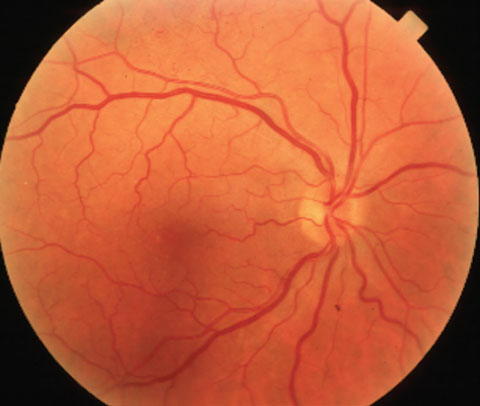
|
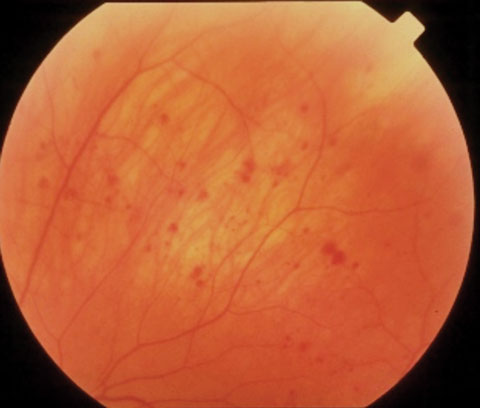 |
| A sinistra, vene retiniche dilatate e non tortuose in un paziente con discrasia ematica. A destra, emorragie periferiche medie e vene retiniche dilatate nella sindrome ischemica oculare. | |
Identificare la causa sistemica sottostante a questa condizione permette una gestione precoce e la prevenzione di altre sequele dannose. Molte cause di occlusione della vena retinica hanno il potenziale di minacciare la circolazione sistemica e, in ultima analisi, di danneggiare altri organi del corpo se non vengono identificate e trattate precocemente.
Il beading venoso è un segno oculare che connota la forma e l’aspetto delle venule retiniche. È comunemente associato al diabete mal controllato. Questo fenomeno è un forte predittore di progressione verso la retinopatia diabetica neovascolare o proliferativa.2 L’aspetto a perline della venula è causato da cicli prolungati di ipossia con costante dilatazione e costrizione del lume a causa dell’autoregolazione vascolare.4 Riconoscere questo aspetto a perline durante l’esame clinico dovrebbe indurre a rivolgersi a un medico di base o a un endocrinologo. Un rinvio e una gestione adeguati possono prevenire la perdita della vista prevenendo il peggioramento sistemico e la retinopatia debilitante.
Molti studi hanno riportato un’associazione tra un calibro venoso retinico maggiore e un aumento del rischio di malattie cardiovascolari.5 I dati dello studio Atherosclerosis Risk in Communities (ARIC) mostrano che arteriole ristrette, venule dilatate o entrambe sono associate al rischio di eventi di ictus ed eventi di malattia coronarica.5 Si ipotizza che la dilatazione venulare retinica rifletta gli effetti di ipossia, infiammazione e disfunzione endoteliale.5
Categorie di anomalie vascolari |
||
| Venule retiniche dilatate e tortuose | Occlusione vascolare retinica causata da: – Diabete – Ipertensione – Malattia cardiovascolare – Stati di iperviscosità – Arteriosclerosi – Malattia vascolare collagenica – Malattia falciforme |
|
| Venule retiniche dilatate e non tortuose | Sindrome ischemica oculare causata da: – Aterosclerosi – Aneurisma da dissezione della carotide – Arterite a cellule giganti – Displasia fibrovascolare – Arterite di Takayasu – Sindrome dell’arco aortico – Malattia di Behçet – Trauma o infiammazione che causa stenosi delle carotidea |
|
| Arteriole retiniche dilatate | Macroaneurisma arteriolare retinico | |
| Arteriole retiniche tortuose arteriole retiniche tortuose | Possibile associazione con malattie vascolari sistemiche | |
| Arteriole retiniche ristrette | Ipertensione, aterosclerosi, occlusione delle arterie retiniche | |
Considerare i segni sistemici se si sospetta una malattia cardiovascolare – mancanza di respiro, affaticamento, battito cardiaco irregolare, dolore nella zona del petto o vertigini.6 Se si identifica la dilatazione venulare insieme ad altri segni oculari o sistemici di malattia cardiovascolare, raccomandare un workup cardiovascolare in comanagement con il fornitore di cure primarie del paziente o il cardiologo.
Inoltre, si possono osservare alcune cause non comuni di occlusioni della vena retinica. Una di queste cause è la malformazione artero-venosa retinica (sindrome di Wyburn-Mason), una rara anomalia retinica in cui il flusso sanguigno anomalo avviene tra le arteriole e le venule retiniche, bypassando il letto capillare. Questa condizione è solitamente congenita e si presenta tipicamente come un’ansa vascolare unilaterale, dilatata e tortuosa.7 La malformazione retinica può essere un segno di presentazione di malformazioni sistemiche simultanee che si verificano nel cervello.7
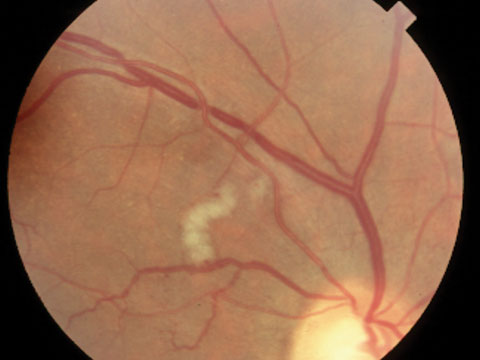
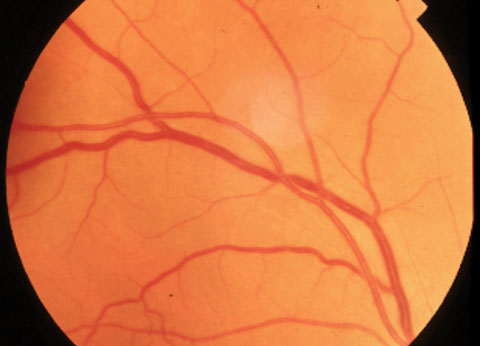
Sopra, arteriolosclerosi e compressione venosa nell’ipertensione. Sotto, attenuazione arteriosa e intaccatura arterovenosa nell’ipertensione. Fare clic sulle immagini per ingrandire.
Vene retiniche non tortuose dilatate
Le alterazioni degenerative della parete dei vasi possono verificarsi in seguito a ipertensione cronica e aterosclerosi. L’ipercoagulabilità del sangue può verificarsi a causa di una discrasia ematica, disproteinemia e malattia falciforme, così come altre malattie che causano uno stato ipercoagulabile.8
La sindrome ischemica oculare (OIS) è causata da una diminuzione del flusso di sangue ai vasi sanguigni oculari, che è dovuta a stenosi o occlusione delle arterie carotidi comuni o interne.9 La diminuzione del flusso sanguigno dalle arteriole retiniche ai capillari causa una significativa diminuzione della pressione vascolare e una stasi venosa secondaria.9 Nella OIS le venule retiniche sono tipicamente dilatate ma non tortuose.9
Altre cause nonatheromatose di OIS includono: aneurisma dissecante della carotide, displasia fibrovascolare, arterite di Takayasu, sindrome dell’arco aortico, malattia di Behçet, arterite a cellule giganti, trauma o infiammazione che causa stenosi della carotide.9
L’ipoperfusione oculare porta a segni clinici di venule retiniche dilatate e di emorragie unilaterali nella periferia centrale della retina.9 Inoltre, i pazienti con OIS si presentano di solito con una pletora di reperti relativi al segmento anteriore: uveite, ipotonia, neovascolarizzazione, edema corneale e cataratta.9 Considerando l’alto rischio di malattia cardiovascolare, è imperativo riferire rapidamente questi pazienti per un work-up cardiovascolare completo, prestando particolare attenzione all’arteria carotide comune o interna omolaterale.9 Clinicamente, possiamo valutare le arterie carotidee tramite auscultazione usando la campana di uno stetoscopio e ascoltando un bruit – un suono che indica un flusso sanguigno turbolento dovuto all’accumulo di placca nell’arteria carotide. Tuttavia, un bruit non sarà sentito se l’arteria carotidea è significativamente stenosed.10
Una fisiopatologia simile si verifica in pazienti che soffrono di una discrasia del sangue o dysproteinemia. I cambiamenti nella composizione del sangue possono portare a un’alterazione del flusso sanguigno causando la potenziale formazione di trombi e l’occlusione dei vasi. Le discrasie ematiche possono presentarsi come vene retiniche dilatate non tortuose con o senza emorragie retiniche.3
Arterie retiniche dilatate
Le arteriole retiniche possono anche presentarsi come dilatate, tortuose o ristrette. I macroaneurismi delle arteriole retiniche (RAM), per esempio, si presentano come dilatazioni focali delle arteriole retiniche e sono solitamente causati dall’ipertensione sistemica.11 Questa condizione si presenta solitamente all’interno delle prime tre biforcazioni della retina e può essere difficile da rilevare durante l’esame clinico se esiste una retinopatia significativa.11
L’emorragia, gli essudati e l’edema hanno tutti il potenziale di influenzare la visione, specialmente se la lesione è in prossimità della fovea. Le lesioni tendono a verificarsi unilateralmente in pazienti di sesso femminile di età superiore ai 60 anni.11 La fotografia del fundus, l’OCT e l’angiografia con tomografia a coerenza ottica (OCT-A) sono test ausiliari che potrebbero essere utili nell’imaging della microvasculatura retinica per documentare la localizzazione della RAM. Una valutazione tempestiva con uno specialista della retina è adeguata se esiste un edema maculare o una retinopatia significativa.
Considerare un rinvio a uno specialista per un work-up completo per l’ipertensione, la valutazione dei lipidi e un work-up completo della vasculite sistemica.12
Arterie retiniche tortuose
Il significato delle arteriole retiniche tortuose è stato fortemente dibattuto in letteratura per decenni. Mentre alcuni studi suggeriscono che la tortuosità può essere fortemente associata a condizioni vascolari sistemiche, altri hanno smentito questa teoria e non hanno trovato alcuna correlazione apparente.13 Uno studio ha concluso che l’età più avanzata, una pressione sanguigna più elevata, il consumo di alcol, un maggiore BMI, il diabete e un più alto livello di HbA1c sono significativamente associati ad arteriole meno tortuose.13 Uno studio più piccolo su 218 giovani caucasici sani associa arteriole retiniche più diritte a pressione sanguigna e IMC più elevati.13 Al contrario, due piccoli studi clinici associano una pressione sanguigna elevata a una maggiore tortuosità arteriolare retinica. Pertanto, sono necessari ulteriori studi più ampi basati sulla popolazione per valutare ulteriormente la relazione tra tortuosità arteriolare e malattie vascolari.
Arterie retiniche ristrette
Le arterie retiniche ristrette possono essere secondarie ad aterosclerosi, ipertensione o entrambe.14 L’ipertensione cronica ha il potenziale di causare molti tipi di risultati oculari, tra cui: attenuazione arteriolare, intaccatura delle arteriole-venule, macchie di cotone, emorragia, maculopatia ed edema del nervo ottico se grave.14 L’attenuazione arteriolare retinica è un segno distintivo della retinopatia ipertensiva.14 Il risultato è considerato una risposta autoregolatoria e fisiologica al vasospasmo dell’arteria retinica.14
La pressione sanguigna cronicamente elevata può causare un restringimento arteriolare irreversibile e un indurimento della parete arteriolare, con un apparente allargamento del riflesso della luce arteriolare.14 Il “rame” e il “filo d’argento” sono forme esagerate che si verificano secondariamente all’aumento della densità ottica del vaso.
La principale differenza anatomica tra arteriole e venule retiniche è che le arteriole hanno pareti del vaso più spesse in grado di comprimere e ridurre il flusso di sangue attraverso la venula sottostante. I cambiamenti sclerotici nella struttura della parete dei vasi dovuti all’ipertensione cronica possono potenzialmente rientrare nella venula sottostante quando la attraversano nella retina.14 Questo cambiamento di attraversamento, noto come intaccatura arterovenosa, può cambiare l’emodinamica all’interno della venula. Questa condizione deve essere osservata da vicino e gestita con cautela, poiché i pazienti sono a maggior rischio di formazione di trombi e di occlusione retinica secondaria. Gestirli con una valutazione periodica così come il comanaging dei fattori di rischio sistemici con un fornitore di cure primarie o un cardiologo è fondamentale per prevenire future manifestazioni della malattia.
L’occlusione delle arterie retiniche è una considerazione importante quando un paziente si presenta con arterie retiniche ristrette. Queste occlusioni sono comunemente causate da emboli, trombi, traumi o infiammazioni che causano un blocco all’interno dell’arteriola retinica. Riconoscere l’attenuazione arteriolare, insieme ad altri segni di un’occlusione dell’arteria retinica (edema pallido della retina, campo visivo correlato o perdita di acuità visiva, presenza di un difetto pupillare afferente) supporta la diagnosi. La fotografia del fundus può aiutare nel confronto retinico fianco a fianco e nell’identificazione della ridotta perfusione retinica e dell’attenuazione delle arteriole. L’OCT-A può visualizzare il flusso sanguigno anormale attraverso il sistema delle arteriole.
L’occlusione dell’arteria retinica è un indicatore significativo della malattia sistemica.15 Tutti i casi acuti di occlusione dell’arteria retinica giustificano il rinvio immediato a una stroke unit per la valutazione. È essenziale sospettare che alcuni casi di occlusione dell’arteria retinica possano essere causati da arterite a cellule giganti. Se il sospetto è elevato, è necessaria una valutazione immediata con la velocità di eritrosedimentazione e la proteina c-reattiva, poiché dal 5% al 10% di tutte le occlusioni dell’arteria retinica centrale sono causate da arterite a cellule giganti.15
L’aterosclerosi è causata dall’indurimento della parete del vaso a causa dell’accumulo di placca grassa, causando una riduzione delle dimensioni del lume dell’arteriola. Il Blue Mountains Eye Study e il Beaver Dam Eye Study hanno rivelato che arteriole più piccole e venule più grandi sono associate a un rischio aumentato dal 20% al 30% di mortalità per malattia coronarica (CHD) indipendentemente dai fattori di rischio cardiovascolare.16 Un altro studio ha mostrato che le donne con venule retiniche più grandi o arteriole più strette avevano ognuna un rischio più alto del 30% di CHD, anche dopo l’aggiustamento per altri fattori di rischio cardiovascolare noti.16
Comprendere le varie condizioni che possono cambiare l’aspetto della vascolarizzazione retinica permetterà una gestione precoce e una possibile prevenzione delle sequele pericolose per la vista. Oltre all’esame clinico diretto, l’OCT-A di recente sviluppo può rivelarsi un’utile tecnica di imaging non invasivo della microvasculatura retinica. L’OCT-A è in grado di fornire un’immagine diretta e ad alta risoluzione del flusso sanguigno utilizzando il movimento dei globuli rossi all’interno del vaso. L’utilizzo di modalità di imaging avanzate come la fotografia del fundus e l’OCT-A consentirà di monitorare e rilevare i cambiamenti vascolari nel tempo. Lo stato dei vasi retinici può fornire molte informazioni sulla salute sistemica dei nostri pazienti. Il sistema vascolare retinico ha una storia da raccontare se si è disposti ad ascoltare.
Il dottor Rousso è membro di facoltà presso il College of Optometry della Nova Southeastern University.
Il dottor Sowka è capo delle cure avanzate e direttore del servizio glaucoma al Nova Southeastern University College of Optometry.
1. Kolar P. Fattori di rischio per l’occlusione della vena retinica centrale e secondaria: Una meta-analisi dei dati clinici pubblicati. J Ophthalmol. 2014;2014(4):724-80.
2. Kumar D, Hanlin E, Glurich I, et al. Il contributo di Virchow alla comprensione della trombosi e della biologia cellulare. Clin Med Res. 2010 Dec;8(3-4):168-72.
3. Citirik M, Haznedaroglu I. Fattori di rischio clinici alla base dell’occlusione della vena retinica. International Journal of Ophthalmic Research. 2016;2(1):91-5.
4. Harrison W, Yevseyenkov V. Interventi precoci per prevenire la vasculopatia retinica nel diabete: una revisione. Optometria clinica. 2015;7:71-80.
5. Wong T, Kamineni A, Klein R, et al. Calibro venulare retinico quantitativo e rischio di malattie cardiovascolari nelle persone anziane. Arch Intern Med. 2006;21:2388-94.
6. Stern S, Behar S, Gottlieb S. Invecchiamento e malattie del cuore. Circolazione. 2003;108:99-101.
7. Reck S, Zachs D, Eibschitz-Tsimhoni M. Malformazioni artero-venose retiniche e intracraniche: Sindrome di Wyburn-Mason. Giornale di Neuro-Oftalmologia. 2005;25(3):205-8.
8. Bonanomi M, Lavezzo M. Sickle cell retinopathy: diagnosi e trattamento. Arq Bras Oftalmol. 2013;76(5):320-7.
9. Terelak-Borys B, Skonieczna K, Grabska-Liberek I. Ocular ischemic syndrome-a systematic review. Med Sci Monit. 2012;8:RA138-44.
10. Ratchford E, Jin Z, Tullio M, et al. Bruit carotideo per la rilevazione di stenosi carotidea emodinamicamente significativa: il Northern Manhattan Study. Neurol Res. 2009;31(7):748-52.
11. Speilburg A. Rottura del macroaneurisma arterioso retinico: Diagnosi e gestione. J Optom. 2014;7:131-7.
12. Birkholz E, Johnson T, Russell S. Macroaneurisma dell’arteria retinica (RAMA). Eyerounds.org. 2010. Disponibile su http://webeye.ophth.uiowa.edu/eyeforum/cases/113-RAMA.pdf. Accessed December 13, 2016.
13. Cheung C, Zheng Y, Hsu W, et al. Tortuosità vascolare retinica, pressione sanguigna e fattori di rischio cardiovascolare. J Ophthalmol. 2011:118(5):812-18.
14. Bhargava M, Wong T. Concetti attuali nella retinopatia ipertensiva. Medico della retina. 2013;10:43-54.
15. Varma D, Cugati C, Chen S. Una revisione dell’occlusione dell’arteria retinica centrale: presentazione clinica e gestione. Occhio. 2013;27:688-97.
16. Ikram M, Ong T, Cheung C. Misurazioni del calibro vascolare retinico: significato clinico, conoscenze attuali e prospettive future. Ophthalmologica. 2013;229:125-36.
.
0 commenti